Welche Formen der Harninkontinenz gibt es und welches sind geeignete Behandlungsmaßnahmen?
Die Belastungsinkontinenz
Sie wird auch als Stressinkontinenz bezeichnet, weil der Verlust von Urin bei körperlicher Belastung auftritt, z.B. beim Heben oder Tragen schwerer Gegenstände, bei anderen körperlichen Anstrengungen wie Laufen, Treppensteigen oder Aufstehen aus dem Sitzen, beim Husten oder Niesen. Es ist das Hauptmerkmal dieser Form der Harninkontinenz.
Diesem liegt eine Funktionsstörung des Harnröhrenschließmuskels zugrunde. Oft findet sich daneben eine Schwäche auch der Muskulatur des Beckenbodens. Letzteres ist häufig bei Frauen besonders nach Geburten oder bei Übergewicht zu finden. Die Organe des Beckens verlagern sich dabei nach unten, besonders die Harnblase ist betroffen. In schweren Fällen tritt auch der Enddarm und die Gebärmutter hinab und es kann zu einem Vorfall kommen.
Die Stressinkontinenz ist beim Mann eher selten und dann meist durch eine Verletzung des Schließmuskels der Blase bedingt, wie sie zum Beispiel nach einem operativen Eingriff an der Vorsteherdrüse oder nach einem Unfall auftreten kann.
In jedem Falle erfordert die Stressinkontinenz eine der Schwere nach angepaßte Behandlung:
Bei gering ausgeprägter Stressinkontinenz - nur bei schwerer körperlicher Anstrengung kommt es zum Urinverlust - kann die Beckenbodengymnastik unter entsprechender fachlicher Anleitung das Gewebe straffen und stärken. Durch eine solche krankengymnastische Behandlung erfährt auch der Harnröhrenverschlußmechanismus eine Kräftigung. Angestrebt wird durch diese Übungen auch das Training für die willkürliche Kontrolle der Harnblase (Biofeedbacktraining). Erste Erfolge der krankengymnastischen Behandlung werden oft erst nach einem längeren Zeitraum sichtbar, weshalb auch eine intensive Mitarbeit des Patienten erforderlich ist. So vergehen nicht selten sechs Monate, bis eine deutliche Besserung der Krankheitszeichen nachweisbar ist.
Die elektrische Stimulation der Muskulatur des Beckenbodens kann ergänzend Anwendung finden.
Bei stark ausgeprägter Stressinkontinenz, d. h. Harnverlust bereits bei einfachen Verrichtungen des täglichen Lebens, muß eine Kombination von nicht- operativer mit einer operativen Behandlung erwogen werden.
Bei Harnverlust bereits in Ruhe oder im Liegen kann als Möglichkeit nur eine der vielfältigen operativen Verfahren ins Auge gefaßt werden, was hauptsächlich bei Frauen in Betracht kommt. Eine weitere Maßnahme ist die Anwendung von Windeln oder die dauerhafte Ableitung des Urins mittels eines Katheters durch die Bauchdecken. Hierbei ist jedoch besonderes Augenmerk auf Hautreizungen und Infektionen des Urins zu legen.
Die Dranginkontinenz
Bei dieser Form der Harninkontinenz ist der Harnröhrenverschluß- mechanismus zwar intakt, jedoch liegt eine Überaktivität des Blasenmuskels zugrunde, die sich darin zeigt, daß die Harnblase nicht mehr in der Lage ist, eine normale Menge Urin aufzunehmen, um ihn über einen längeren Zeitraum zu speichern. Die Betroffenen leiden unter einem ständigen Gefühl des Harndrangs, den sie nicht unterdrücken können. Der ungewollte Harnverlust führt zu häufigen Toilettengängen mit der Entleerung von jeweils nur geringen Harnmengen.
Bei der leichteren Form der Dranginkontinenz spricht man auch von einer Reizblase. Neben vermehrten Toilettengängen ist es jedoch noch möglich, den Drang des Wasserlassens zu unterdrücken.
Neben dem Training der Harnblase mit gezieltem Einüben einer regelmäßigen Harnblasenentleerung ist bei einer Vielzahl von Patienten durch die Gabe von bestimmten Medikamenten eine Linderung und Heilung möglich. Solche Medikamente wirken auf das Nervensystem, sie nehmen Einfluß auf die Spannung der Harn- blasenmuskulatur. Mit einem Wirkungseintritt der medikamentösen Therapie ist aber erst nach etwa vier bis sechs Wochen zu rechnen. Bei guter Mitarbeit durch den Patienten steht als alternative Behandlung die elektrische Reizung der Beckenbodenmuskulatur zur Verfügung; auch hierbei kann ein halbes Jahr vergehen, bis ein Erfolg eintritt.
Die Reflexinkontinenz
Dieser Form der Harninkontinenz liegt eine Störung der Nerven zugrunde, welche normalerweise verantwortlich sind für ein regelrechtes Wasserlassen. Je nach Ort der Schädigung - Gehirn, Rückenmark oder Nerven - tritt durch eine spontan und unbewußt erhöhte Tätigkeit der Harnblasenmuskulatur die typische Entleerungs- störung auf. Es liegen hohe Drucke in der Harnblase vor. Durch diese teilweise oder komplette Fehlsteuerung von Harnblase und Schließ- muskel kommt es zu einem unverhofften Harnverlust, den eine betroffene Person nicht mehr zu kontrollieren vermag. Es kommt zu einem Verbleib von Urin in der Harnblase (Restharn), der sich mit Keimen infizieren kann. Dies kann der Arzt durch seine Unter- suchungen erkennen und dann behandeln. Krankheiten wie eine Multiple Sklerose, eine Querschnittslähmung oder auch die Schüttelkrankheit (Morbus Parkinson) sind neben anderem Beispiele für solche Nervenkrankheiten.
Zur Verminderung des erhöhten Drucks in der Harnblase, welcher langfristig eine Schädigung verursachen würde, wird sie regelmäßig mit einem Katheter entleert. Dies kann der Patient auch selbst erlernen. Zusätzlich werden bestimmte Medikamente verabreicht, welche die Übererregbarkeit und Spannung des Harnblasenmuskulatur vermindern. Neuere Möglichkeiten sind kontrollierte elektrische Reizungen der Harnblase durch ein Gerät, welches unter die Haut gepflanzt werden kann.
Die Überlaufinkontinenz
Zumeist ist der Grund für das Vorliegen einer Überlaufblase ein Abflußhindernis im Bereich des Harnblasenausgangs wie z.B. eine vergrößerte Vorsteherdrüse, die die Entleerungsstörung hervorruft. Der Blasenmuskel wird durch das unbemerkte Wachstum der Vorsteherdrüse überdehnt und es kommt zum "Überlaufen" der Harnblase und zum unwillkürlichen Verlust kleinster Urinmengen. Jeder neue Tropfen, den die Niere über die Harnleiter in die Harnblase entläßt, führt weiter zum "Überlaufen", was der Betroffenen als ständiges "Tröpfeln" beschreibt. Diese Form der Harninkontinenz betrifft dann auch zumeist männliche Personen.
In einem solchen Falle wird ein operatives Vorgehen angestrebt, um dadurch die Entfernung des Hindernisses zu erreichen. Als Zwischen- maßnahme bis zur Operation wird die Harnblase durch einen Katheter - meist über die Bauchdecke eingeführt - entlastet.
Auf die Wichtigkeit der Vorsorgeuntersuchung bei der Erkennung einer vergrößerten Vorsteherdrüse beim Manne sei an dieser Stelle hingewiesen.
Uro-Therapie für Kinder
Viele Kinder werden nicht oder nicht dauerhaft trocken, weil innerhalb der so störanfälligen Reifungszeit der Blasenfunktion zwischen dem 2. und 5. Lebensjahr ein sozusagen "falsches", unkoordiniertes Wasserlassen erlernt wird. Daraus entwickelt sich eine sogenannte funktionelle Blasenentleerungsstörung, die neben dem unkontrollierbarem Wasserlassen auch zu immer wiederkehrenden Harnwegsinfekten schon bei Kindern oder auch erst Jugendlichen oder jungen Erwachsenen führen kann. Mit einem speziellen kindgerechten Blasentraining läßt sich ein richtiges Wasserlassen erlernen, so daß ein Kind trocken wird und eventuellen Folgeschäden vorgebeugt werden kann.
Grundstein sind hier die ärztlichen verhaltenskonditionierenden und motivierenden Maßnahmen in einer für das Kind verständlichen Sprache, damit es die erforderliche Eigenverantwortung und bewußte Selbstkontrolle zur Reifung der Blasenfunktion übernehmen kann. Das Training mit sog. Pipi-Protokollen, Schulung in Trink- und Ernährungsverhalten, angeleiteten Toilettengängen, Aufmerksamkeits- und Wahrnehmungs-Schulung wie Kinder-Yoga, Biofeedback-Methoden und besonderen physiotherapeutischen Techniken läßt dann die kleinen Patienten meist bald trocken und infektfrei werden.

Ist die Harninkontinenz vermeidbar?
Nicht in allen Fällen kann das Auftreten einer Harninkontinenz vermieden werden. Jedoch können insbesondere Frauen rechtzeitig entsprechende Maßnahmen wie Gewichtsreduktion bei Übergewicht oder Beckenbodengymnastik nach Geburten ergreifen, um der Harninkontinenz vorzubeugen. Durch eine Gewichtsreduktion wird insgesamt der Druck auf den Beckenboden verringert. Liegt eine beginnende Beckenbodenschwäche vor mit nur gelegentlich auftretender Harninkontinenz, sollten schwere körperliche Arbeiten vermieden werden. Um einer Verschlimmerung vorzubeugen, sollte in jedem Fall der Rat des Urologen eingeholt werden. Vorbeugende Untersuchungen beim Mann wie bei der Frau sind zu empfehlen. Insbesondere sollte heutzutage kein Mensch mehr aus Scham den Weg zum Arzt scheuen, um frühzeitig Maßnahmen zur Verhinderung einer Harninkontinenz zu ergreifen.
Die Harninkontinenz ist in den meisten Fällen heilbar bzw. deutlich zu verbessern. Wichtig ist jedoch eine Untersuchung durch den Urologen mit anschließender Behandlung.
Wenn Sie weitere Fragen haben: patienten@urologenportal.de
Anal/Rektalsonde zur Behandlung und Vorbeugung von Stuhl- Inkontinenz, Training der Beckenbodenmuskulatur und Prostatamassage
Anwendungsgebiete:
Stress-, Drang- und Mischinkontinenz
Stuhlinkontinenz- anale Inkontinenz
Beckenbodenschmerzen
Erektile Dysfunktion
Prostatabeschwerden
Prostatektomie
Blasenlähmung
Blasenentleerungsstörungen
Muskelatrophie
zur Prostatamassage
Training der Beckenbodenmuskulatur
Diagnostik
Die allgemeine Anamnese der Belastungsinkontinenz beginnt im allgemeinen mit dem Befragen des Patienten, um schon einmal grobe Anhaltspunkte zu bekommen. Auf die Fragen des Arztes sollte der Patient so genau wie möglich Antworten. Das erspart ihnen unter Umständen lästige und unangenehme Untersuchungen. Für eine genaue Diagnostik der Belastungsinkontinenz empfiehlt sich die folgende Vorgehensweise, um aussagefähige Ergebnisse zu bekommen:
Unbedingt notwendige Untersuchungen:
- Anamnese
- körperliche Untersuchung, besonders der Genital- und Analregion,
- Miktionsprotokoll über mindestens 2 Tage
- Blutuntersuchung
- Urinsediment / Urinkultur
- Sonografie des unteren Harntrakts
- digitale rektale Untersuchung
- Windeltest (Pad-Test)
Nützliche Untersuchungen zur genauen Bestimmung der Inkontinenzform:
- Ausscheidungsurografie
- Urethrozystoskopie und Zystoskopie
- urodynamische Untersuchung
- Computertomographie mit Kontrastmittelgabe
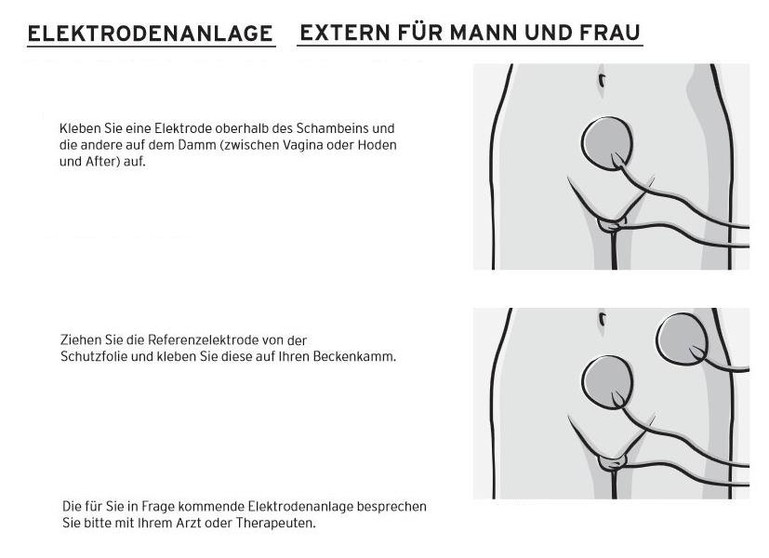
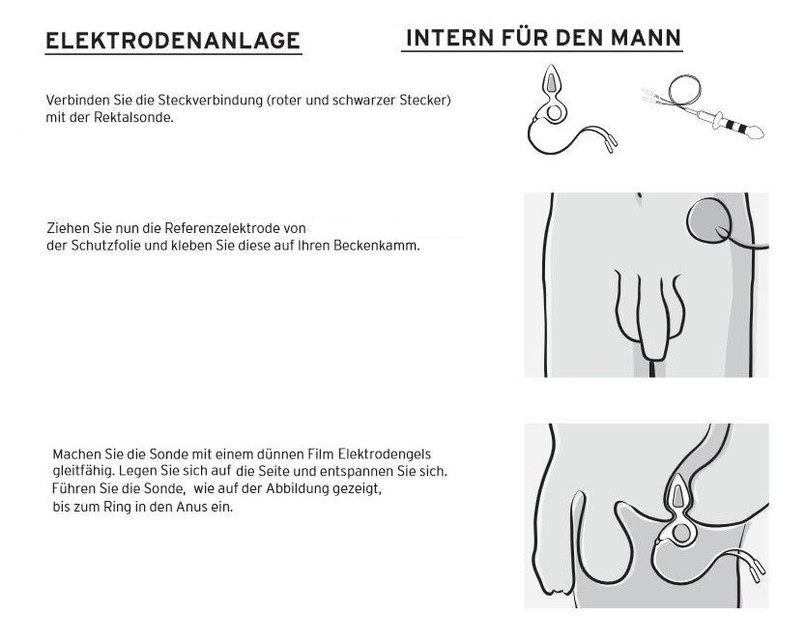
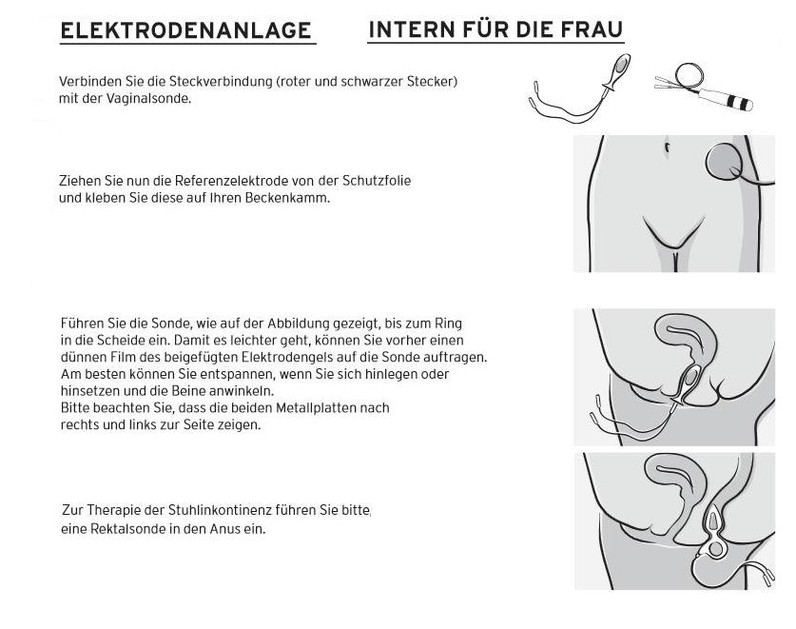
Info 2

Funktionsdiagnostik & Elektrotherapie
Urodynamik - Uroflowmetrie - Analmanometrie - Inkontinenz - Therapie - Biofeedback - Impotenz-Therapie - Vakuum-Erektionshilfe-System - TENS Schmerztherapie - EMS Muskeltherapie - Funktionelle Elektrostimulation FES - Intravesikale Elektrostimulation IVES
|
Forschungseinrichtungen bzw. Universitätskliniken entwickelt die Medizintechnik anspruchsvolle Lösungen für den urologisch, gynäkologisch und proktologisch orientierten Mediziner in den Bereichen Funktionsdiagnostik sowie Inkontinenz -Therapie und Impotenz-Therapie. daher im niedergelassenen Bereich, Krankenhäusern, Privatkliniken, führenden Universitätskrankenhäusern und auch in renommierten Forschungszentren eingesetzt. Bei der Produktentwicklung stellt das Thema „Sicherheit“ die oberste Maxime dar. Außerdem werden die Anwenderfreundlichkeit, die Ergonomie und vor allem die Leistungsfähigkeit der Funktionsdiagnostik, Inkontinenz-Therapie und Impotenz-Therapie Systeme weltweit geschätzt. breite, die Bereiche Funktionsdiagnostik, Inkontinenz-Therapie und Impotenz-Therapie. |
|
Elektrotherapie für die Chirurgie, Orthopädie und Neurologie z.B. nach Erkrankungen im Bewegungsapparat zurück zu gewinnen oder Schmerzen unterschiedlicher Art zu lindern oder gar zu eliminieren. Übergeordnetes Ziel der Rehabilitationsbehandlung ist dabei die Rückkehr des Patienten ins persönliche und oziale Umfeld. insbesondere die transkutane elektrische Nervenstimulation (TENS), die elektrische Muskelstimulation (EMS) - und das Biofeedback. Stimulationsgeräte zum Kauf offeriert, die speziell auf die Bedürfnisse von unter - schiedlichen Zielgruppen abgestimmt sind.
|
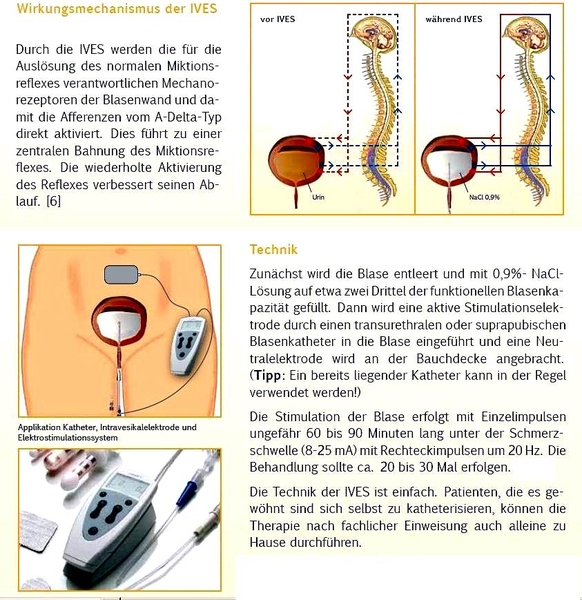
Intravesikale Elektrostimulation bei Erwachsenen (IVES)
Die minimalinvasive Methode verstärkt die Blasenfunktion und führt selten zu Komplikationen.
Blasenschwäche ist häufig schwer behandelbar. Dabei kann die Blasenfunktion sowohl sensorisch als auch motorisch geschädigt sein. Im Vergleich zur Blasenmotorik ist eine wesentliche Verbesserung der Blasensensorik zu erwarten. Die Blasenschwäche (hypoaktive Blase) ist ein bedeutsames, mehrfach schwierig behandelbares Problem. Im Hintergrund sind am häufigsten neurogene Ursachen zu finden, aber auch myogene Schädigungen können vorkommen. Die möglichen Ursachen einer hypoaktiven Blase werden nachstehend präsentiert.
Die akute Blasenüberdehnung kann auch zur Blasenschwäche führen. In diesem Fall ist meist der auslösende Faktor ein Übersehen einer Harnverhaltung nach Operationen im kleinen Becken oder nach Eingriffen in epiduraler oder periduraler Anästhesie (Hubner, E. R. et al.: Urologe 2007; 46: 662–6).
Die Blasenfunktion kann sowohl sensorisch als auch motorisch geschädigt sein. Im ersten Fall sprechen wir über eine Blasenhyposensitivität, bei einer motorischen Schädigung über eine Blasenhypo- oder akontraktilität. Wenn die Blasensensorik gestört ist, können die Patienten den Harndrang nicht normal spüren. Bei motorischer Funktionsstörung berichten die Patienten über eine schlechte Blasenentleerung. Komplette oder partielle Harnretention können auch vorkommen, und häufig sehen wir Verwendung der Bauchpresse.
Geschichte, Wirkmechanismus, Indikation
Es gibt mehrere Möglichkeiten, die Blasenfunktionsstörung zu beeinflussen. Unter diesen Methoden ist die Intravesikale Elektrostimulation (IVES) eine minimale invasive, einfache Form, um die Blasensensorik und -motorik zu verbessern.
Diese Technik wurde erstmals vom ungarischen Neurologen Prof. Dr. Katona 1958 beschrieben (Katona, F.: Orvosi Hetilap 1958; 99: 277–8). Er behandelte hauptsächlich Kinder mit Meningomyelozele. Die Methode wurde später von Prof. Dr. Helmut Madersbacher standardisiert (Madersbacher, H.: Paraplegia 1990; 28: 349–52). Der genaue Wirkmechanismus konnte erst im Jahr 1992 aufgrund der Forschungsarbeit mit Tieren von Ebner dokumentiert werden (Ebner, A. et al.: Journal of Urology 1992; 148: 920–4).
Seitdem wissen wir, dass die afferente Nerven über Mechanorezeptoren in der Blasenwand aktiviert werden. Diese Aktivierung führt zur Verstärkung des physiologischen Detrusorreflexes und zur Verbesserung der Detrusorkraft.
Obwohl die Ergebnisse auch heutzutage diskutiert werden, führt die Internationale Kontinenz Gesellschaft aufgrund der vorhandenen Studien diese Therapieform mit Grade-B-Empfehlung für die Verbesserung der Blasensensitivität und Verstärkung des Miktionsreflexes an. Die ideale Indikation wäre die neurogene Hyposensitivität und Hypokontraktilität.
Die Technik
Die Technik der IVES ist relativ einfach. Zuerst muss die Blase mit 0,9%-NaCl-Lösung auf etwa zwei Drittel der funktionellen Blasenkapazität gefüllt werden. Ein transurethraler monopolarer Elektrodenkatheter muss platziert werden, und eine Neutralelektrode wird am Unterbauch angebracht. Dann wird die Blase mit Einzelimpulsen unter der Schmerzschwelle stimuliert. Eine Behandlung dauert ungefähr 30 bis 60 Minuten und alle Patienten sollten mindestens 20 bis 25 Behandlungen erhalten. Wesentliche Komplikationen treten in der Regel nicht auf.
Eigene Erfahrungen
Seit 2004 verwenden wir die intravesikale Elektrostimulation an unserer Klinik. In den letzten drei Jahren wurde diese Methode bei 16 Patienten (zwölf Frauen, vier Männer) angewendet. Neun Patienten hatten eine komplette Harnretention, sechs berichteten über eine partielle Harnretention und ein Patient über einer Blasenhyposensitivität.
Schlussfolgerungen
- IVES ist eine minimalinvasive, einfache Methode, um die Blasenfunktion zu verstärken, und führt selten zu Komplikationen.
- Im Gegensatz zur Blasenmotorik ist eine wesentliche Verbesserung der Blasensensorik zu erwarten.
- Bei myogenen Schädigungen und bei akontraktiler Blase sind die Erwartungen schlechter.
Ursachen sind vielschichtig
Neurogene Schädigungen
- Myelomeningozele
- Andere Fehlbildungen
- Verletzungen
- Tumoren
- Radikale Operationen im kleinen Becken (periphere Nervdenervation)
Myogene Schädigungen (Meist infolge einer nicht rechtzeitig erkannten unteren Harnwegsobstruktion)
- Benigne Prostata-Hyperplasie (BPH)
- Harnröhrenstenose
- Blasenhalssklerose
Weitere Patientenbewertungen aus Foren zusammengestellt:
Hallo an alle,
ich war heute mal wieder beim Urologen und was ich seit Wochen befürchtet habe , hat sich bestätigt, mein Gesundheitszustand hat sich rapide verschlechtert.
Am Anfang hatte ich nur mit Dranginkontinenz zu kämpfen, jetzt verliere ich auch schon Urin wenn ich mich körperlich anstrenge.
Nun gab es ein Attest, ich darf keine Arbeit mehr ausüben, wo ich schwer körperliche Arbeiten ausüben muss. ich habe mir mit meinen Job absolut keinen Gefallen getan,nur um einen Job in der heutigen Zeit zu haben, eher im Gegenteil. Den ich jetzt wieder aufgeben muss, muss das aber erst noch mit AA abklären.
Nun hat er mir vorgeschlagen, ich sollte es doch mal mit eine Elektrotherapie
versuchen.
Hat jemand von euch Erfahrungen damit gesammelt und wie war das Ergebnis, konnte Verbesserungen erzielt
Gruß Hema
Hallo Hema,
ich habe auch lange Zeit an einer Mischinkontinenz gelitten. Mein Urologe hat mir damals auch ein Elektrostimulationsgerät verschrieben. Ich kann dir gleich sagen, dass es schon gewöhnungsbedürftig besonders am Anfang ist. Ich musste mir einen Vaginalsensor einführen, über den dann stimuliert wird. Das ganze habe ich dann 2 Monate lang gemacht - jeden Tag früh und abends für 20 Minuten. So richtig gut ist es leider nicht geworden. Daraufhin war ich nochmal bei meinem Urologen und der meinte, dass die Muskulatur schon stärker geworden sei und ich nun ein Biofeedback Training machen könnte. Da muss man selber anspannen und entspannen und sieht auf dem Gerät wie gut man anspannt. Von da an wurde es immer besser, weil ich gelernt habe die Muskeln zu kontrollieren. gerade beim Treppensteigen oder wenn ich mal etwas hochheben muss kann ich die Muskeln so anspannen dass meist nichts mehr "in die Hose geht". Mittlerweile sind schon 6 Monate vergangen und ich muss sagen, dass mir die Elektrostimulation mit dem speziellen Gerät sehr geholfen hat.
Hallo Ingeborg,
ich halte die Vorgehensweise und die Reihenfolge des Therapieansatzes bei dir für sehr gut.
Zunächst wurden Muskeln stimuliert, danach die Wahrnehmung und Kontrollfähigkeit verbessert.
Um ein effektives Beckenbodentraining durchzuführen ist die Wahrnehmung der beteiligten Muskeln unabdingbar, sprich Voraussetzung.
Der Erfolg scheint der Therapie recht zu geben. Ein positives Beispiel, prima!
Gruß Matti
Hallo Herma,
in meiner urologischen Praxis setze ich Elektrostimulation viel und erfolgreich bei diversen Inkontinenzformen ein.
Vorteil: wenn keine Kontraindikation (schweres organisches Leiden, akute Infektion oder Herzrhythmusstörung ) vorliegt, nebenwirkungsfrei und auf jeden Fall zur Verbesserung führend - nicht immer Heilung!
Vaginale Sonde ist am besten, weil nahe bei Blase und Muskulatur zu platzieren. Es gibt aber auch Möglichkeit mit Hauteklektroden, die oberflächlich auf den "Bauch" geklebt werden, aber nicht so effektiv.
Nachteil: Die Diagnostik muss komplett sein; Alternativen Verhaltenstraining, Beckenbodengymnastik und Medikamente erfolglos. Auch Voraussetzung zur Sicherstellung der Kostenübernahme.
Einige Kassen haben auch Verträge mit Firmen, die diese Geräte vertreiben. Die meissten wollen aber vorher detaillierte Auskünfte über Diagnostik und bisherige Therapie vom Urologen. – Leider sehr aufwendig, aber ich stelle mich dem, da ich von der Therapie überzeugt bin!
Info 1
Inkontinenz im Kinderalter
Hintere Harnröhrenklappen oder Posterior Urethral Valves (PUV)
Hintere Harnröhrenklappen oder Posterior Urethral Valves (PUV) sind mit einer Inzidenz von 1:5000 bis 12500 eine sehr seltene urogenitale Fehlbildung des Knaben. Allerdings ist diese Form der obstruktiven Uropathie die häufigste, die zum terminalen Nierenversagen führt. Eingeteilt werden die Klappen nach YOUNG, wobei die Klappe Typ I mit etwa 95% die häufigste Form ausmacht. Hierbei zieht die Klappe vom distalen Ende des Colliculus seminalis transsphincter und heftet rechts und links lateral an der Urethralwand an. Hierdurch stellt sie sich segelförmig in den Harnstrom und bewirkt so die Obstruktion. Die Ätiologie hierbei ist definitiv nicht vollständig geklärt. Möglicherweise handelt es sich um eine anormale Insertion des Ductus mesonephricus in die fetale Kloake oder auch einer mangelhaften Rückbildung der endodermalen urogenitalen Membran. In jedem Fall wird durch die subvesikale Obstruktion bei Miktion eine Hochdrucksituation innerhalb der Blase erzeugt. Hierdurch kommt es zur konsekutiven Hyperplasie und Hypertrophie der Blasenwand mit verminderter Dehnbarkeit und verminderter Kapazität. Weiters kommt es dann zu sekundären Veränderungen wie Reflux oder endständiger Harnleiterstenosierung mit nachfolgender Beeinträchtigung des oberen Harntraktes bis hin zur Niereninsuffizienz. Wachstumsfaktoren und hier möglicherweise insbesondere der Wachstumsfaktor PDGF spielen in der Ätiologie der pathologischen Blasenwandhypertrophie und –hyperplasie eine entscheidende Rolle und sind derzeit Gegenstand molekularbiologischer Forschung.
Desweiteren leiden die Patienten signifikant unter fortbestehender Inkontinenz wie auch Infertilität.
In der Diagnostik spielt zunächst die Sonografie (pränatal, postnatal wie auch im Verlauf) die wichtigste Rolle. Hierbei erkennt man einen hypertrophen Blasenhals sowie eine weite hintere Harnröhre. Die Blasenwand erscheint zudem verdickt, möglicherweise sind die Harnblasendivertikel zu erkennen. Sehr bedeutsam ist das Erkennen der Dilatation des oberen Harntraktes mit Hydronephrose und Megaureteren beidseits. Im weiteren Verlauf kommt als Hauptdiagnostikum dem Röntgen-MCU die wichtigste Bedeutung zu. Hierbei erkennt man bei der Miktion dann die transsphinktär gelegene Harnröhrenklappe mit konsekutiver Aufweitung der posterioren Harnröhre sowie einer sekundären Engstellung aufgrund der Blasenwandhypertrophie des Blasenhalses. Distal der Stenose erscheint die Harnröhre meistens nur sehr schwach durchflossen. In einer Nierenszintigrafie, die etwa 4 Wochen nach Geburt (Frühgeborene korrigiert!) durchgeführt werden sollte, erkennt man dann zum einen die Verteilung der Nierenpartialfunktion sowie auch die Abflußverhältnisse.
Eine pränatale Therapie durch Anlage eines vesikoamniotischen Shuntes zur frühzeitigen Entlastung der Blasensituation kann aufgrund einer hohen Komplikationsrate derzeit nicht uneingeschränkt empfohlen werden. Hierbei liegt die Komplikationsrate zwischen 21% und 59%, wobei hier die Dislokation mit 44% den größten Anteil ausmacht. Die Mortilität bei derartigen Eingriffen schlägt immerhin mit 33% bis 43% in erheblichem Maße zu Buche. Zudem weisen auch Kinder, die pränatal mit einem derartigen Shunt versorgt worden sind, auch etwa zu 50% eine Niereninsuffizienz im weiteren Verlauf auf, so daß angesichts der doch erheblichen Komplikationsrate sowie des teilweise nur mäßigen Erfolges.
Beobachtete Fälle mit intrauterin bereits stattgehabter Blasen- oder Fornixruptur mit konsekutiver frühzeitiger Entlastung des ableitenden Harnsystemes und postnatal nachfolgend guter Nierenfunktion weisen allerdings deutlich auf die Bedeutung einer frühzeitigen Dekompression hin.
Ansonsten besteht nach postpartaler Diagnosestellung die Therapie zunächst in einer sofortigen Entlastung in der Regel mittels Zystofix-Katheter. Eine nephrologische Betreuung von Anfang an ist hierbei obligat. Eine endoskopische Klappenresektion, die wir in aller Regel mit einem kalten Hakenmesserchen bevorzugen, kann im Alter von 4 bis 6 Wochen problemlos endoskopisch durchgeführt werden. Zusätzlich sollte auf eine medikamentöse Therapie der Blasenfehlfunktion (im Wesentlichen Anticholinergika) nicht verzichtet werden. Der weitere Verlauf richtet sich dann ganz nach der Entwicklung der obstruktiven Abflußverhältnisse sowie nach der Entwicklung der Nierenfunktion.
Im Langzeitverlauf ist die Diagnose Harnröhrenklappe bzw. die daraus resultierende, sogenannte Klappenblasenkrankheit als sehr ernst zu bezeichnen. Unter einer progressiven Nierenfunktionseinschränkung leiden im Langzeitverlauf 25% bis 50% aller Patienten, unter einer terminalen Niereninsuffizienz gar 10% bis 47% mit anschließlich nötiger Dialysebehandlung bzw. Nierentransplantation. Im Alter von 10 Jahren sind immerhin noch 46% der Patienten harninkontinent. Diese doch erschreckenden Zahlen verdeutlichen die Notwendigkeit weiterer therapeutischer Bemühungen und Verbesserung sowie eine regelmäßige und engmaschige Kontrolle dieser Patienten lebenslang.
Stuhlinkontinenz im Kinderalter
Kinder mit Stuhlinkontinenz lassen sich im wesentlichen in drei Gruppen einteilen: 1. Organisch gesund erscheinende Kinder mit Enkopresis bei zugrunde liegender Obstipation (90%) oder ohne Obstipation (10%); 2. Kinder mit neurogenen Störungen, von denen die Mehrzahl Fehlbildungen im Bereich der Wirbelsäule und des Rückenmarks haben; 3. Kinder mit Fehlbildungen, Erkrankungen oder Verletzungen im Bereich des Enddarms, wobei dies überwiegend Kinder nach Operation einer anorektalen Fehlbildung oder eines M. Hirschsprung sind.
Als Enkopresis, von der ca. 1-2% der 7-8 jährigen Kinder betroffen sind, wird der wiederholte unwillkürliche Abgang von Stuhl bei Kindern über 4 Jahren über einen längeren Zeitraum bezeichnet, ohne dass eine Organerkrankung dafür verantwortlich gemacht werden kann. Meistens (90%) findet sich eine Obstipation, bei etwa 1/3 liegt zusätzlich eine Enuresis vor. Eine ausführliche Anamnese sowie die sorgfältige klinische Untersuchung (Abdomenpalpation, Inspektion des Sakral- und Analbereichs, rektale Untersuchung, Neurologie) helfen bereits, mögliche organische Ursachen zu erkennen oder auszuschließen. Am häufigsten liegt eine funktionelle Obstipation vor, die eine weiterführende Diagnostik erst bei unzureichendem Therapieansprechen notwendig macht. Insbesondere sollten dann eine Hypothyreose, eine Zöliakie und ein Morbus Hirschsprung ausgeschlossen werden. Diagnostische Maßnahmen wie Kolonkontrasteinlauf, Kolontransitzeitmessung, anorektale Manometrie, Defäkografie, MRT, Endoskopie oder Ganzwandbiopsien sind bei spezieller Indikation zu erwägen.
Bei Vorliegen einer Obstipation bessert sich die Enkopresis häufig durch die Behandlung der Obstipation. Diese umfasst nach einer guten Aufklärung des Kindes und der Eltern eine initiale Desimpaktation, gefolgt von einer Dauerbehandlung zum Weichhalten des Stuhls sowie altersabhängige Verhaltensmodifikationen (Ernährung, Sport). Vor allem bei jüngeren oder empfindlichen Patienten sollten rektale Manipulationen bei diagnostischen Maßnahmen und Therapie (Klysmen) vermieden oder in Sedierung durchgeführt werden. Die andere Säule der Therapie ist das Toilettentraining mit Protokollierung, regelmäßigen Toilettengängen mit Ausnutzung des gastrokolischen Reflexes, Belohnung bei Erfolg und bei älteren kooperativen Patienten eventuell durch Verstärkung des Dranggefühls mittels CO2-Suppositoren. Eine multidisziplinäre Verhaltenstherapie (Kinderpsychologe, Physiotherapeut, Spieltherapeut) zur effektiven Stuhlentleerung ist in schwierigen Fällen häufig hilfreich.
Bei neurogenen Störungen steht ebenfalls die Behandlung der meist vorliegenden Obstipation im Vordergrund. Zum Erreichen einer Kontinenz oder Pseudokontinenz kommt hier neben einem angepassten Toilettentraining häufig ein bowel-management mit regelmäßigen Darmirrigationen zum Einsatz, eine Unterstützung durch Analtampons gelingt in einigen Fällen.
Bei Stuhlinkontinenz durch eine Sphinkterschwäche ohne neurogene Darmentleerungsstörung wie zum Beispiel bei der korrigierten Analatresie sollte in Abhängigkeit vom Befund die Stuhlkonsistenz durch diätetische Maßnahmen, Laxantia, stuhlandickende Mittel oder Loperamid optimiert werden. Als weitere Therapie können Toilettentraining, eventuell Sphinktertraining oder gegebenenfalls auch Darmirrigationen und die Verwendung von Analtampons zur Anwendung kommen. Aber auch diese Patienten entwickeln durch Verhaltensmodifikationen und Einhaltemanöver trotz Sphinkterschwäche häufig eine Obstipation, deren Behandlung mit Erlernen einer effektiven Stuhlentleerung durch zum Beispiel multidisziplinäre Verhaltenstherapie wie beschrieben dann die wichtigste Therapiemaßnahme ist.
ADHS – Einnässen als Zufallsbefund oder Komorbidität?
Aufmerksamkeitsdefizit-Hyperaktivitätsstörungen (nach DSM-IV) beziehungsweise Hyperkinetische Störungen (nach ICD-10) sind die häufigsten psychischen Störungen im Kindes- und Jugendalter. Kernsymptome sind Unaufmerksamkeit, Überaktivität und Impulsivität. Meist treten diese Symptome schon vor dem Alter von sechs Jahren in mindestens zwei Lebensbereichen auf, zum Beispiel in der Schule und in der Familie, und schränken die schulische und berufliche Entwicklung ein. Jungen sind häufiger betroffen als Mädchen und bei etwa der Hälfte der betroffenen Kinder verursacht die Störung auch im Erwachsenenalter noch erhebliche Probleme.
Die Diagnostik ist umfangreich und beinhaltet neben der ausführlichen Eigen-, Fremd-, Familien- und Sozialanamnese eine sorgfältige neurologisch-motoskopische Untersuchung. Therapeutisch am wirksamsten ist die Behandlung mit Medikamenten, unterstützt durch psychoedukative Maßnahmen und in ausgewählten Fällen Verhaltenstherapie – insbesondere bei Begleitstörungen [].
Enuresis ist eine altersabhängig unterschiedlich häufige Störung (zwischen 14% und 5% der 6-12 jährigen sind betroffen, mit einer Remissionsrate von 13% jährlich), die ebenfalls einen erheblichen Leidensdruck für das betroffene Kind und seine Familie erzeugt. Bei einer größeren Anzahl von Kindern mit ADHS besteht eine Enuresis nocturna [2,3,4], ebenfalls zeigen viele eine funktionelle Harninkontinenz mit wiederholt feuchter Hose und Stuhlschmieren am Tag. Die Literatur dazu ist spärlich, doch scheinen Häufigkeiten von ca 20-30% in der Altersgruppe der 6-12jährigen realistisch zu sein [5-11]. Auch in der Gruppe der Kinder, die wegen einer Enuresis in Behandlung kamen, konnte in einem Anteil von bis zu 40 % ADHS [5] nachgewiesen werden.
Eine Erfahrung der praktisch tätigen Kinder- und Jugendärzte ist es, dass unter der medikamentösen Behandlung der ADHS mit Stimulanzien oder Atomoxetin in vielen Fällen die funktionelle Harninkontinenz und die Enuresis nocturna schon in den ersten Tagen sistiert. Dabei verblüfft besonders, dass selbst bei einer morgendlichen Gabe von MPH, die unter der therapeutisch wirksamen Dosis liegt, das nächtliche Einnässen aufhört – obwohl abends und nachts mit Sicherheit keine messbarer Spiegel von MPH mehr vorliegt. Studien zur Wirksamkeit von MPH oder ATX auf die Enuresis sind extrem selten [12,13].
Zusammenfassend lässt sich sagen, dass Enuresis eine häufige Komorbidität der ADHS darstellt und einen bedeutsamen Anteil in der Anamnese und Diagnostik einnehmen sollte. Wenn eine medikamentöse Behandlung der ADHS geplant ist, sollte eine Behandlung der Enuresis hintan gestellt und abgewartet werden, wie sich die Medikation auswirkt. Bleibt die Enuresis oder funktionelle Harninkontinenz auch bei optimaler medikamentöser Therapie der ADHS weiter bestehen, sollten alle diagnostischen und urotherapeutischen Maßnahmen angewendet werden.
Weitere Untersuchungen zu Ursachen, Zusammenhängen und Wirkungen der medikamentösen Therapie sind dringend erforderlich!
Diagnostische Auswertung von Kindern mit Inkontinenz / Blasendysfunktion
Funktionelle Harninkontinenz bei Kindern bedeutet:
unwillkürlicher Harnverlust bei neurologisch unauffälligen Kindern (strukturelle Inkontinenz, neurogene Inkontinenz und nächtliches Einnässen werden nicht berücksichtigt).
Diese Anleitung soll eine diagnostische Hilfestellung bieten. Zum einen soll gezeigt werden, wie anatomische/iatrogene und funktionelle/urodynamische Ursachen für Inkontinenz am Tage (Enuresis diurna) bei Kindern jeden Alters diagnostiziert bzw. wie neurogene Blasendysfunktion oder Harnwegsinfektion als die Ursache für das Einnässen ausgeschlossen werden können.
Die überaktive Blase, Miktionsaufschub und vaginaler Reflux bei Kindern und deren Bewertung wird erläutert.
Generell sollten Informationen aus der Anamneseerhebung (einschließlich Fragen zu der prae- und perinatalen Entwicklung und die Familiengeschichte), körperlichen Untersuchung, diagnostischen Blasentagebücher, urodynamischen Untersuchungen und röntgenologischen Bildgebung Berücksichtigung finden. Therapeutische Empfehlungen fließen hier aber nicht mit ein.
Die zeitgleich auftretende Obstipation sollte zusätzlich erfasst und dokumentiert werden.
Der Untersuchungsumfang bei Kindern mit Symptomen im Bereich der unteren Harnwege und insbesondere bei Kindern mit Inkontinenz am Tage sollte aus einer detaillierten und strukturierten Anamnese (inkl. Geburtsanamnese, Angaben zu frühkindlicher Entwicklung, allgemein medizinischer und speziell urologischer Anamnese), einem Blasentagebuch (Einnässtabelle mit Angaben zu Frequenz und Volumen), einer gründlichen körperlichen Untersuchung, einer Harnanalyse, einer Uroflowmetrie (allein oder mit Beckenboden EMG) und einem Ultraschall der Blase (vor und nach Miktion) bestehen, falls diese Untersuchungsmethoden verfügbar sind.
Auswertung des Blasentagebuchs
Erhoffte Informationen: Miktionsfrequenz, Miktionsvolumen über 24 Std., durchschnittliches Miktionsvolumen, Schwankungsbereich der Miktionsvolumen, Verteilung der Urinvolumina über Tag/Nacht, Muster der Einnässperioden, der Flüssigkeitsaufnahme und der Stuhlentleerung.
Ist die Auswertung von Fragebögen, Blasentagebüchern und 12 Stunden PadTests zuverlässig?
In der europäischen Blasendysfunktions-Studie (EBDS) wurden 202 Kinder untersucht. Erhoben wurden Daten zu Harninkontinenz, Miktionsvolumen und Miktionsfrequenz, vor und nach der Therapie der Inkontinenz. Mit Hilfe von Fragebögen bzw. Blasentagebüchern wurden von den Patienten Daten erhoben. Objektive Daten wurden durch die Ergebnisse der 12-Stunden PadTests ermittelt. Alle Angaben wurden durch einen Urotherapeuten geprüft und bewertet.
Ergebnisse
Fragebögen: Der Fragebogen erfragt speziell die Häufigkeit der Einnässepisoden und der Anzahl der Miktionen. Die Inkontinenz wird dabei von den Patienten eher unterschätzt und die Miktionsfrequenz eher überschätzt.
Blasentagebuch: Während der Behandlung wurde von den Kindern jeden Monat ein 72 Stunden Tagebuch ausgefüllt. Es zeigte sich, dass die Angaben über Inkontinenz und Miktionsvolumen nicht zuverlässig waren, die Miktionsfrequenz wurde regelmäßig unterschätzt.
12 h PadTest: Der 12 h PadTest beschreibt ein Testverfahren zur Bestimmung der Stärke des Urinverlustes bei einer Harninkontinenz. Dazu wird dem Patienten eine vorher abgewogene Vorlage/Slipeinlage in die Unterwäsche eingelegt und diese wird stündlich gewechselt. Anschließend wird die Vorlage/Slipeinlage gewogen und die Gewichtszunahme der Vorlage stellt den Urinverlust dar. Zusätzlich erhält man Auskunft über die Anzahl der Einnässepisoden und den gesamten Urinverlust über 12 Stunden. Im Vergleich zu den Angaben des Urotherapeuten unterschätzen die Ergebnisse des 12 h PadTest die Schwere der Inkontinenz.
Zusammenfassung: Aufgrund von Überbewertung bzw. Unterbewertung sind Blasentagebücher und Fragebögen als alleinige Methoden bei klinischen Studien nicht sinnvoll einsetzbar. Auch die Aussagekraft des 12 h PadTests reicht nicht aus, um Inkontinenz objektiv zu diagnostizieren.
Klinische Studien über Inkontinenz beziehen sich meistens auf Selbstangaben durch den Patienten. Die berichteten Symptome sollten aber durch einen Urotherapeuten objektiviert werden, um das Ausmaß der Beschwerden zweifelsfrei einordnen zu können.
Uroflowmetrie
Die Uroflowmetrie ist ein diagnostisches Verfahren, bei dem der Harnausfluss während der Miktion gemessen wird. Für eine sichere Diagnosestellung ist eine einzige abnorme Uroflow Kurve nicht ausreichend, da 30% der normalen Kinder eine Staccato-Kurve und 6% eine unterbrochene Miktion (Bower et al 2004) zeigen. Restharnmessungen sollten bis zu drei Mal während einer Sitzung wiederholt werden. Um bei jeder Miktion ein für die Beurteilung ausreichendes Urinvolumen (100ml) zu gewährleisten, ist eine gute Hydrierung des Kindes notwendig. Man muss jedoch beachten, dass eine Blasenfüllung, die das normale Blasenvolumen des jeweiligen Kindes deutlich überschreitet ebenfalls zu falschen Ergebnissen führen kann.
Während der Untersuchung sollte das Kind bequem sitzen, außerdem muss seine Privatsphäre gewahrt werden. Die Uroflowmetrie wird bei Kindern mit überaktiver Blase und dyskoordinierter Miktion unter der Behandlung oft als Feedback eingesetzt.
Im Rahmen der EBDS untersuchten wir, ob die Behandlung einen Einfluss auf die Ergebnisse der Uroflowmetrie hat bzw. ob sich Veränderungen der Uroflowkurven zeigen. Für 144 Kinder wurden unter der Anleitung eines gut ausgebildeten Urotherapeuten vor und unmittelbar nach der Behandlung der Inkontinenz Uroflowkurven erstellt. Die Analyse der Kurven ergab bei 66 Kindern die Diagnose überaktive Blase und bei 78 Kindern eine dyskoordinierte Miktion.
Ergebnisse
Überaktive Blase
29% Glockenkurven vor und nach Behandlung
20% Towerkurven vor und 18% nach Behandlung
45% Staccatokurven vor und nach der Behandlung
6% fraktionierte Kurven vor und 8 % nach der Behandlung
Dyskoordinierte Miktion
18% Glockenkurven vor und 25 % nach der Behandlung
6% Towerkurven vor und 16 % nach der Behandlung
63% Staccatokurven vor und 51% nach der Behandlung
13% fraktionierte Kurven vor und 8 % nach der Behandlung
Die Unterschiede der Uroflowkurven vor und nach der Behandlung waren statistisch nicht signifikant. Weder für Patienten mit überaktiver Blase, noch für Patienten mit dyskoordinierter Miktion konnte eine Korrelation zwischen Uroflowkurve und Therapieerfolg nachgewiesen werden. Daraus wurde die Schlussfolgerung gezogen, dass Uroflowmetrie nicht das ideale Feedback bei der Behandlung von Kindern mit überaktiver Blase bzw. dyskoordinierter Miktion bietet.
Ist die Urodynamik für die klinische Diagnose der überaktiven Blase bzw. der dyskoordinierten Miktion relevant?
Kinder mit nicht-neurogener Blasendysfunktion können von einem Zwei-Stufen-Verfahren profitieren.
1. Die erste Stufe sollte aus einer nicht-invasiven klinischen Diagnostik und unterstützende Schulungen durch einen Urotherapeuten bestehen.
2. Sollte dies nicht zum gewünschten Erfolg führen, ist eine weiterführende pädiatrische Diagnostik der Urodynamik und eine noch objektivere Einschätzung von Inkontinenz und Komorbiditäten indiziert.
Zusammenfassung
Invasive diagnostische Tests sind nicht bei jedem Kind notwendig. In den meisten Fällen ist außerdem die Standardtherapie völlig ausreichend. Weitergehende Interventionen sollten durch entsprechend qualifizierte Urotherapeuten durchgeführt werden. Der Bedarf an einer speziellen Ausbildung von Urotherapeuten hat sich bestätigt.
1.Fallbesprechung:
Vorgestellt wurde der Fall eines neun jährigen Kindes mit einer initial primären nicht monosymptomatischen Enuresis nocturna (mit Drangsymptomatik tagsüber ohne Einnässen tagsüber). In der Vorgeschichte fanden sich multiple fehlgeschlagene Therapieversuche, darunter auch eine apparative Verhaltenstherapie im Alter von 5 Jahren. Unter Urotherapie verschwand die Drangsymptomatik tagsüber, jedoch behielt er kleine Miktionsvolumina bei (80-100ml), woraufhin eine anticholinerge Therapie zur Erhöhung der Blasenkapazität unterstützend durchgeführt wurde. Nach ca. 6 Monaten unterstützender Pharmakotherapie begleitend zu der Urotherapie hatte sich weder eine Besserung der Blasenkapazität noch des nächtlichen Einnässens eingestellt. Darüber hinaus hat er beginnende Akkomodationsstörungen entwickelt. Zu diesem Zeitpunkt stellte sich der Patient vor.
Die Fragestellung hierzu betraf nun das weitere Vorgehen zu diesem Zeitpunkt.
Fazit:
Eine medikamentöse – anticholinerge - Therapie sollte bei Kindern, mit einer funktionellen Blasenstörung, individuell und eher zurückhaltend angewandt werden.
Mittel der ersten Wahl sollte hier die Urotherapie, mit ihren verhaltensmodifizierenden
Maßnahmen, sein.
Erst an zweiter Stelle, und dann möglichst in Kombination mit einer Urotherapie in multidiziplinärer Form rangiert die medikamentöse Therapie.
2. Fallbesprechung:
Vorgestellt wurde ein Kind mit Asperger Syndrom und einer funktionellbedingten Harninkontinenz, das sich seit zwei Jahren in Therapie befindet.
Die Fragestellung hierzu lautete: „ Ist Urotherapie sinnvoll?“
Fazit: Urotherapie kann therapeutisch genutzt werden
Urotherapie maßschneidern/automatisieren (Parenteralkontroll)
Entlastung durch Struktur; Vorgabe der Miktionen - z.B. vor den Mahlzeiten,
feste Zeiten an den Vorgaben des Kindes „aushandeln“
die Kinder müssen dem „Protokoll“ folgen bzw. entsprechend handeln können
3. Fallbesprechung:
Vorgestellt wurde ein Junge mit einer Angststörung, ADHS und einer Inkontinenz am Tage (+ Miktionsaufschub). Dieses Kind bekommt zwei Medikamente bezüglich der ADHS-Problematik und zwei Medikamente/Psychopharmaka bezüglich der Angststörung.
Die erste morgendliche Miktion ist erst 1½ Stunden nach dem Erwachen möglich.
Die Fragestellung hierzu lautete: Ist die verzögerte erste morgendliche Miktion Folge der genannten medikamentösen Therapie?
Fazit:
Eine klärende Antwort war hier nicht möglich.
Weitere abklärende Maßnahmen wurden empfohlen, u.a. die morgendliche Urinmenge zu messen und die Medikamente prüfen zu lassen.
4.Fallbesprechung:
Vorgestellt wurde ein 13 jähriges Mädchen mit einer Lachinkontinenz, bei der verhaltenstherapeutisch gearbeitet wird. Therapieziel ist es, durch einen regelmäßig zugefügten negativen Schmerzreiz im Zusammenhang mit Lachen, das Auslösen einer unwillkürlichen Miktion zu verhindern zu lernen (negative Konditionierung).
Die Fragestellung hierzu lautete: Gibt es im Kollegium Erfahrungen in der Therapie der Lachinkontinenz?
Fazit:
bei gleichem Prinzip: Stimmuli mit einem Haargummi am Handgelenk, anstelle der Elektrostimmulation alternativ.
Biofeedback und Ritalingabe: hilft in 50% der Fälle
Physiotherapeutische Behandlung im Sinne von Entspannung ist gut möglich.
|
|
Intravesikale Elektrostimulation bei Jugendlichen & Erwachsenen (IVES)
Die minimalinvasive Methode verstärkt die Blasenfunktion und führt selten zu Komplikationen.Die Blasenschwäche ist häufig schwer behandelbar. Dabei kann die Blasenfunktion sowohl sensorisch als auch motorisch geschädigt sein. Eine wesentliche Verbesserung der Blasensensorik ist bei dieser Therapie zu erwarten. Die Blasenschwäche (hypoaktive Blase) ist ein bedeutsames, mehrfach schwierig behandelbares Problem. Im Hintergrund sind am häufigsten neurogene Ursachen, aber auch myogene Schädigungen können vorkommen. Eine akute Blasenüberdehnung kann auch zur Blasenschwäche führen. In diesem Fall ist meist der auslösende Faktor ein Übersehen einer Harnverhaltung nach Operationen im kleinen Becken oder nach Eingriffen in epiduraler oder periduraler Anästhesie. Die Blasenfunktion kann sowohl sensorisch als auch motorisch geschädigt sein. Im ersten Fall sprechen wir über eine Blasenhyposensitivität, bei einer motorischen Schädigung über eine Blasenhypo- oder akontraktilität. Wenn die Blasensensorik gestört ist, können die Patienten den Harndrang nicht normal spüren. Bei motorischer Funktionsstörung berichten die Patienten über eine schlechte Blasenentleerung. Komplette oder partielle Harnretention können auch vorkommen, die Patienten verwenden dann unter Zuhilfenahme die Bauchpresse. Die untere Harnwegsobstruktion, wenn sie dauerhaft besteht, kann auch zur Blasenschwäche führen. Forschungsarbeiten bestätigten, dass die primäre Schädigung neurogen ist und nur später myogene Läsionen entstehen können. Geschichte, Wirkmechanismus, IndikationEs gibt mehrere Möglichkeiten, die Blasenfunktionsstörung zu beeinflussen (siehe Kasten 2). Unter diesen Methoden ist die Intravesikale Elektrostimulation (IVES) eine minimale invasive, einfache Form, um die Blasensensorik und -motorik zu verbessern. Diese Technik wurde erstmals vom ungarischen Neurologen Prof. Dr. Katona 1958 beschrieben. Er behandelte hauptsächlich Kinder mit Meningomyelozele. Die Methode wurde später von Prof. Dr. Helmut Madersbacher standardisiert. Der genaue Wirkmechanismus konnte erst im Jahr 1992 aufgrund der Forschungsarbeit mit Tieren von Ebner erfolgreich dokumentiert werden. Seitdem wissen wir, dass die afferente Nerven über Mechanorezeptoren in der Blasenwand aktiviert werden. Diese Aktivierung führt zur Verstärkung des physiologischen Detrusorreflexes und zur Verbesserung der Detrusorkraft. Obwohl die Ergebnisse auch heutzutage diskutiert werden, führt die Internationale Kontinenz Gesellschaft aufgrund der vorhandenen Studien diese Therapieform mit Grade-B-Empfehlung für die Verbesserung der Blasensensitivität und Verstärkung des Miktionsreflexes an. Die ideale Indikation wäre die neurogene Hyposensitivität und Hypokontraktilität. Die TechnikDie Technik der IVES ist relativ einfach. Zuerst muss die Blase mit 0,9%-NaCl-Lösung auf etwa zwei Drittel der funktionellen Blasenkapazität gefüllt werden. Ein transurethraler monopolarer Elektrodenkatheter muss platziert werden, und eine Neutralelektrode wird am Unterbauch angebracht. Dann wird die Blase mit Einzelimpulsen unter der Schmerzschwelle stimuliert. Eine Behandlung dauert ungefähr 30 bis 60 Minuten und alle Patienten sollten mindestens 20 bis 25 Behandlungen erhalten. Wesentliche Komplikationen treten in der Regel nicht auf. Eigene ErfahrungenSeit 2004 verwenden wir die intravesikale Elektrostimulation an unserer Klinik. In den letzten drei Jahren wurde diese Methode bei 16 Patienten (zwölf Frauen, vier Männer) angewendet. Neun Patienten hatten eine komplette Harnretention, sechs berichteten über eine partielle Harnretention und ein Patient über einer Blasenhyposensitivität. Patienten mit myogener Schädigung oder mit akontraktilem Detrusor zeigten eine Besserung nur in der Blasensensorik. Die motorische Funktion veränderte sich nicht in diesem Patienten. Schlussfolgerungen
Die ideale Indikation wäre die neurogene Hyposensitivität und Hypokontraktilität.
|






Info 3